Por Javier Padilla Bernáldez | Cuando uno viaja y en el lugar de destino se encuentra conque hablan su mismo idioma o le recibe alguien con quien se identifica en apariencia suele sentirse acogido y con sensación de ser bien tratado (más allá del contenido de la relación).
Lo que no sabe uno es que cuando va al médico ocurre lo mismo, en ambas direcciones. No sólo el paciente se siente más cómodo cuando el médico que lo trata reúne unas ciertas características que lo hacen pertenecer a "su mismo grupo", sino que el médico también es más propenso a tratar mejor (a dar más información, más apoyo emocional y atender mejor las demandas del paciente) cuando éste reúne unas características determinadas.
Me despierto hoy con un artículo llamado "The social gradient in doctor-patient communication" (1), que viene a complementar un artículo leído recientemente ("Racial/ethnic discrimination in health care: impact on perceived quality of care")(2) y enlazado en otra ocasión en este blog. Merece la pena destacar algunos aspectos de estos artículos:
El gradiente social
Como bien explica Javier Segura en su blog "Salud pública y algo más" (del que merece la pena leerlo todo, pero especialmente el curso sobre desigualdades sociales en salud). las desigualdades sociales en salud no es algo que se de solamente entre ricos y pobres, sino que podría decirse que cada estrato social tiene un nivel de salud más bajo (peor) que el estrato que está inmediatamente por encima de él, sin ser necesario que los del estrato inferior sean "pobres" o carezcan de acceso a servicios básicos (atención sanitaria, vivienda, agua potable, alimentación,...).
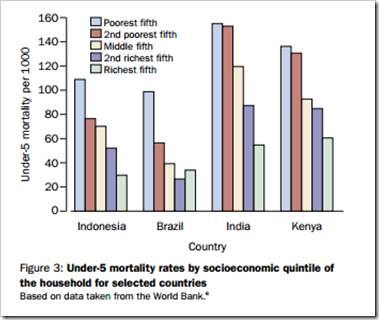
Un ejemplo muy gráfico se puede observar en la siguiente gráfica, extraída del artículo "Child survival IV Applying an equity lens to child health and mortality : more of the same is not enough" (3) y que muestra las tasas de mortalidad en menores de 5 años en diferentes países del mundo. Se puede observar que las diferencias se presentan a lo largo del ascender (o descender)en la escala socioeconómica.
Un ejemplo más cercano se puede encontrar en el post de Javier Segura sobre el informe Black, del cual rescatamos la siguiente imagen:
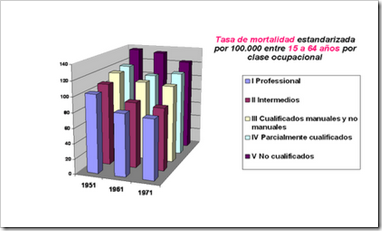
¿Tratamos los médicos de forma diferente a los pacientes de baja clase social? [los estudios clasifican la clase social, generalmente, basándose en nivel de estudios, renta u ocupación laboral]
La respuesta no sólo es que SÃ, sino que además es que los tratamos peor. como se puede ver en el primer artículo que citamos, los médicos damos a los pacientes de baja clase social menos información sobre diagnóstico y tratamiento, contestamos menos a sus preguntas y tomamos en cuenta su opinión de una forma menos determinante a la hora de diseñar un plan de cuidados o tratamiento. Les damos menos apoyo emocional y realizamos una entrevista clínica más dirigida, en la que están más presentes aspectos biomédicos y se dejan a un lado otros componentes más sociales (sí, por paradójico que parezca lo psicosocial de las personas de clase más alta nos parece más importante... será nuestra forma de ver en las historias clínicas una revista del corazón en potencia). En cambio, sí que dedicamos más tiempo a la exploración física de los pacientes de baja clase social (algo bueno tenía que haber en este compendio de datos).
¿Hay otros factores además de la clase social que determinen nuestro comportamiento?
El médico se muestra de esa forma en el encuentro con el paciente principalmente por la forma que tiene el paciente de comunicarse con él. Se ha visto que los pacientes de baja clase social tienden a hacer menos preguntas y a mostrarse menos proactivos en su relación con el médico que los de alta clase social. Eso determina, en gran medida, la actitud del médico, pero no justifica que éste no sea consciente de esta situación y haga lo posible por solucionarla.
Los pacientes de baja clase social padecen más enfermedades crónicas y presentan niveles más bajos de alfabetización sanitaria;estos dos aspectos, conjuntamente con el hecho de que las personas de baja clase social tengan una cierta percepción de falta de control sobre sus propias vidas favorece que la relación médico-paciente quede desviada por completo hacia las decisiones del médico, no introduciendo al paciente en el diseño de un plan de decisiones compartidas propio de un enfoque de medicina centrada en el paciente.
Entonces, ¿ha de cambiar algo el médico en esta relación?¿seguimos igual?
Reproduzco (traducido) dos párrafos del artículo que me ha parecido especialmente acertado:
Los médicos debe ser conscientes de las diferencias que presentan en la comunicación de información y en la implicación de los pacientes de bajas clases sociales, así como de las causas que subyacen a estos comportamientos. Es importante que los médicos presten atención a las actitudes que toman frente a los pacientes y se muestren conscientes de cómo sus sensaciones y sentimientos pueden influir en su comportamiento; un comportamiento que es percibido por los pacientes. Deben tomar en consideración la posibilidad de que conscientes o insconscientes estereotipos pueden influir en sus comportamientos, así como en la forma de afrontar las relaciones interpersonales.
[...]
Los médicos necesitan habilidades de comunicación y tiempo de consulta, además de conocimiento de sus pacientes, para determinar en qué momento, con qué enfermedades y en qué nivel los pacientes desean ser involucrados en la toma de decisiones.
Por Javier Padilla Bernáldez – En su Blog "Médico Crítico" – Escrito el 14 de marzo de 2012 – Publicado por Hepatitis 2000 bajo Creative Commons de Médico Crítico – Link a la nota completa
Referencias: 1. Verlinde E, De Laener N, De Maesschalck S, Deveugele M, Willems S. The social gradient in doctor-patient communication. International journal for equity in health. 2012;11(1):12. Available at: http://www.ncbi.nlm.nih.gov/pubmed/22409902. Accessed March 14, 2012.
2. Sorkin DH, Ngo-Metzger Q, De Alba I. Racial/ethnic discrimination in health care: impact on perceived quality of care. Journal of general internal medicine. 2010;25(5):390-6. Available at: http://www.pubmedcentral.nih.gov/articlerender.fcgi?artid=2855001&tool=pmcentrez&rendertype=abstract. Accessed March 1, 2012.
3. Victora CG, Wagstaff A, Schellenberg JA, et al. Child survival IV Applying an equity lens to child health and mortality : more of the same is not enough. The Lancet. 2003;362:233-241. Available at: http://www.who.int/maternal_child_adolescent/documents/pdfs/lancet_child_survival_equity_lens.pdf